以人為中心的照護(Person-Centred Care)
陳祖裕 彰化基督教醫院教育長
一、前言
自20世紀末至今,生醫科技快速發展,促使醫界對疾病的致病原、發病機制及臨床表徵的了解,以及在診斷技術、治療方法、預防復健的創新改進,成就了醫療照護在疾病生理層面日新月異的進步。而在醫療人員的養成教育中,大多聚焦於生物醫學領域的知識與技能,導致在醫療照護過程中注意到的是「疾病」而不是「病人」。精神科醫師George Engel 1977年在Science發表一篇論文,提出一個醫療照護新模式¾身心社會模式(biopsychosocial model)。1 強調疾病的出現是由多種因素相互作用所致,心理和社會因素本身即可導致疾病或痛苦形式,也可加劇人的易感性(使人容易生病)及影響治療的效果。因此,醫療照護必須全面地顧及身、心、社會各層面,也是今日所謂「全人」醫療的核心精神。
除了全人照護(whole person care、holistic care)之外,相近但似乎不完全一樣的名詞還包括:以病人為中心的照護(patient-centered care)、以人為中心的照護(person-centred care、people-centred care)、以人為焦點的照護(person-focused care)、由人主導的照護(person-directed care)等。回顧文獻,曾有學者努力地分析上述這幾個名詞有何不同,2,3 事實上幾乎一致,但「以人為中心的照護」特別強調病人參與決策及照護過程,而「由人主導的照護」則是病人及家屬的角色更為積極(如表1)。2
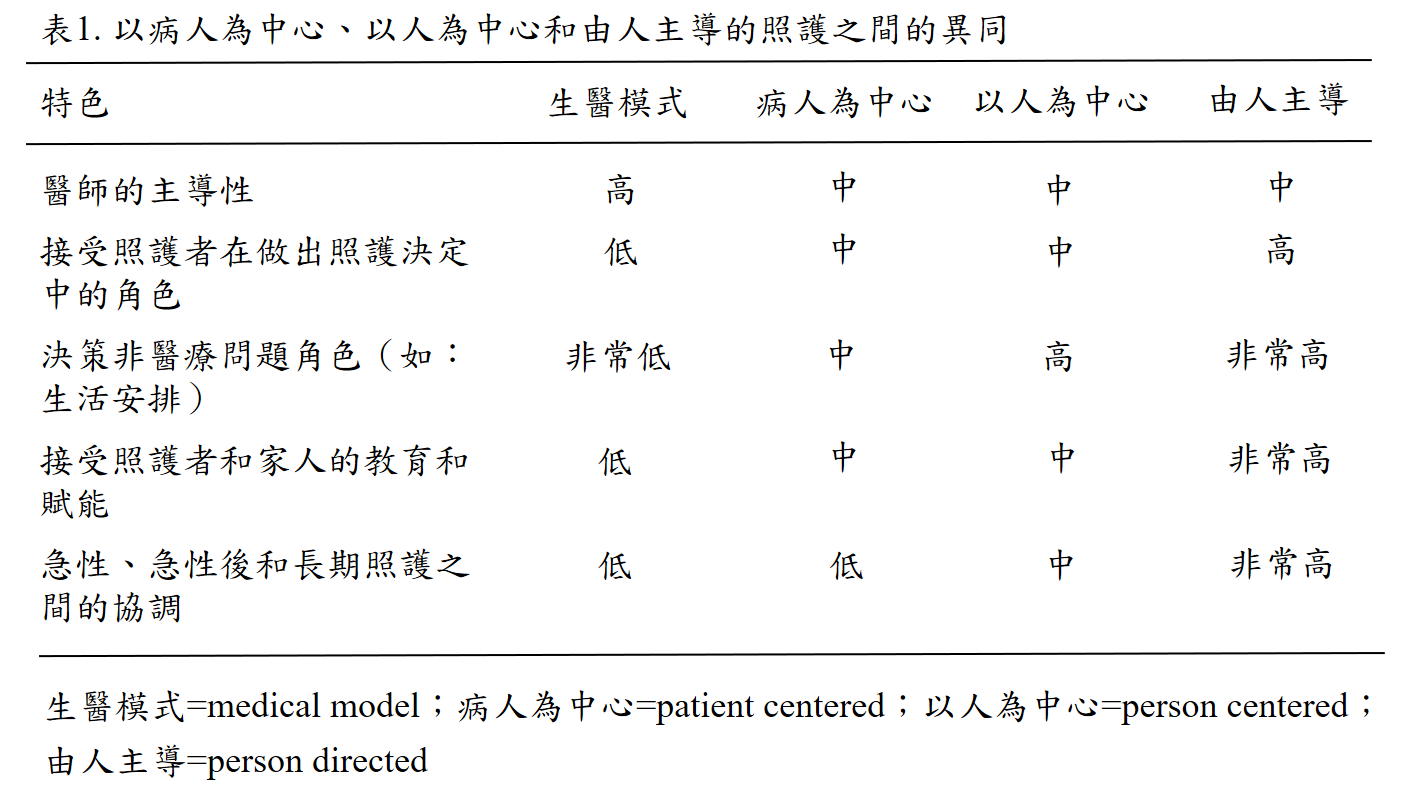
筆者的看法是「全人醫療」(身、心、靈、社會再加上全家、全程、全隊等)是指照護的範疇和目標,而「以人為中心/以人為焦點/由人主導」的照護則是指照護的策略和方針。以下論述不再比較這些照護策略和方針,而是特別討論在「全人醫療」中如何加強病人參與決策及參與照護的過程,因此選用「以人為中心的照護」作為論述的標題。
二、定義與意涵
以人為中心的照護其定義經常被混淆,英國學者Entwistle及Watt整理出八種相關(包括以病人和以人為中心者)且較合宜的定義如下:4
1. Mead and Bower (2000) 5:以病人為中心的醫療具有五項特色:
(1) 生物¾心理¾社會觀點;
(2) 視病人為人;
(3) 分享權力和責任;
(4) 治療夥伴;
(5) 視醫師為人。
2. Stewart (2001) 6:以病人為中心的照護
(1) 探索病人就診的主要理由、在意的事和信息需求;
(2) 尋求對病人的世界有整體的理解,即他們整個人、情感需求和生活議題;
(3) 在問題所在處找到共同點,並在治療上達成共識;
(4) 加強預防和健康促進;
(5) 增進病人與醫師之間的持續關係。
3. IOM (2001) 7:以病人為中心的照護乃尊重並回應病人的個人偏好、需求和價值觀,並確保由病人的價值觀來指引所有臨床決策。
4. IAPO (2006) 8:為了實現以病人為中心的醫療照護,醫療照護必須基於以下五個原則:
(1) 尊重;
(2) 選擇和授權;
(3) 病人參與醫療政策;
(4) 獲得和支持;
(5) 信息。
5. Leplege et al. (2007) 9:以人為中心的概念有四個主要含義:
(1) 著眼於人的特定和整體屬性;
(2) 著眼於人的日常生活中的困難;
(3) 將人視為積極參與康復的專家;
(4) 尊重失能或患病的人。
6. Mezzich et al. (2009) 10:以人為中心的醫療致力於身體、精神、社會文化和精神健康方面的健康促進,並減少疾病,以及建立在相互尊重個人的尊嚴和責任的基礎上。
7. Berwick (2009) 11:以病人為中心的照護是「病人在醫療照護經歷的所有事情上,能體驗到他在知情的狀況下所期盼的透明度、個人化、認知、尊重、尊嚴和選擇。」
8. McCormack et al. (2011) 12:以人為中心的照護是為了透過建立和促進治療關係而建立的一種實踐方法,以對人的尊重、個人自決權、相互尊重和諒解的價值觀為基礎。」
綜合上述八項定義,以人為中心的照護特別強調兩個重點:
(1) 將人視為積極參與康復的專家,與其分享權力和責任,行使個人自決權參與醫療決策;
(2) 尊重並回應病人的偏好、需求和價值觀,以病人的價值觀指引所有臨床決策。
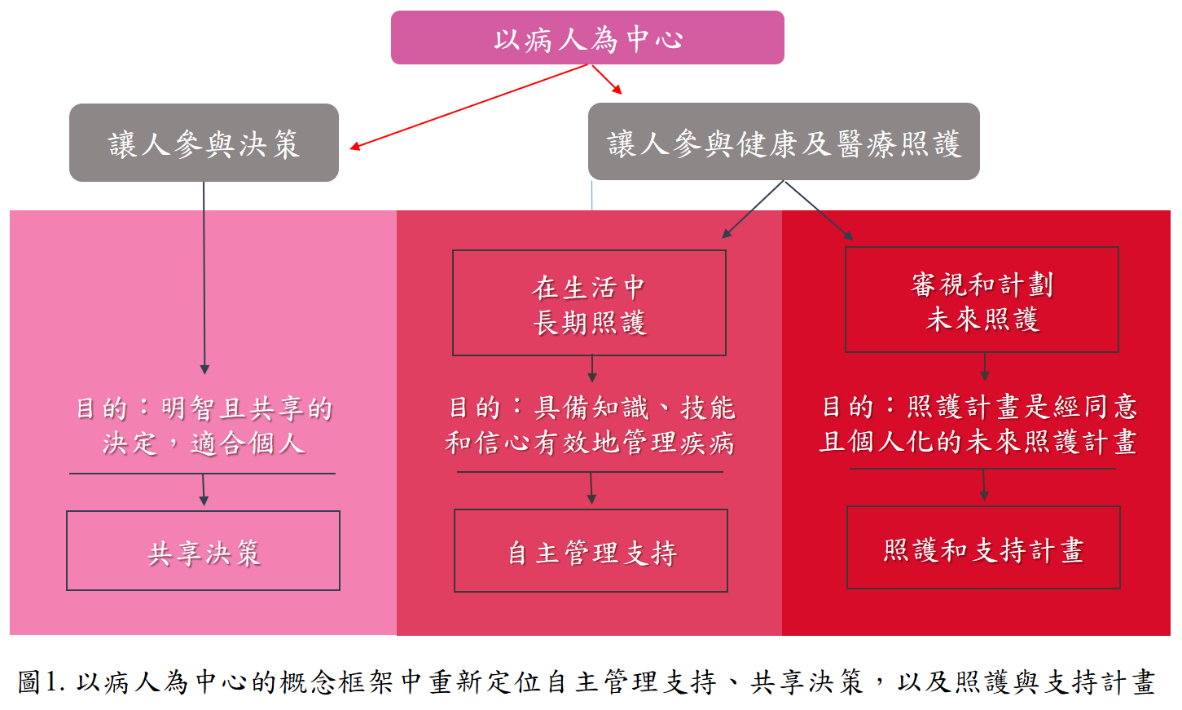
英國的Health Foundation在2014年發表的研究報告 “Person-centred care: from ideas to action” 13 提出實踐以人為中心的照護的終極目標是要達成共享決策(shared decision making,SDM)、共享照護(shared care)以及自主管理(self-management)。如圖1所示,以人為中心的照護框架包括「讓人參與決策」及「讓人參與健康及醫療照護」兩個要項,前者是要執行「共享決策」而後者的任務則為「自主管理支持」及「照護和支持計畫」。
世界衛生組織(World Health Organization,WHO)在2019年出版的長者整合照護(Integrated Care for Older People,ICOPE)計畫單元手冊“Guidance on person-centred assessment and pathways in primary care” 中特別強調以人為中心的照護必須做到「個人化」(personalized)的規劃。14 雖然這是社區基層照護計畫,但其程序能充分展現出以人為中心的照護的典型模式,值得參考。完整之長者整合照護路徑共有五步:
〔第一步〕 篩選內在機能衰退狀況:主動發現社區中需要照護的長者。
〔第二步〕 以人為中心的評估:包括生活狀況、失能詳情、罹病狀況(包括多重用藥的情形)、社會問題及所需支持。
〔第三步〕 發展出個人化照護計畫:訂出目標、執行內容及程序。
〔第四步〕 確認照護計畫的轉介路徑及監測:定期追蹤可及早處理問題、減少不必要的急診就醫、提供更佳的臨終照護。
〔第五步〕 投入社區並支持病人照顧者:包括提供照顧者資訊、教育訓練和其他援助。
三、方法與執行
WHO在2015年出版的“WHO global strategy on people-centred and integrated health services”提出執行以人為中心之整合性醫療照護須遵從的核心原則(core principles)包括:15
1. 全面¾提供全面的照護,並針對不斷變化的醫療衛生需求以及人們和族群的期望量身定制,並致力於實現涵蓋全民健康。
2. 公平¾提供所有人都能獲得的照護。
3. 持久性¾提供具效率、有效並有助於持續發展的照護。
4. 協調一致¾確保照護的整合是針對人們的需求而來,並在不同的提供者和場所之間進行有效的協調。
5. 連續性¾在整個生命過程中均提供照護和服務。
6. 整體性¾專注於身體、社會經濟、心理和情緒的健康。
7. 預防性¾透過促進公共衛生和健康促進的部門內部和部門之間的行動來解決健康不良的社會決定因素。
8. 賦能¾支持人們處理和維護自己的健康。
9. 目標導向¾著眼於人們如何制定醫療照護決策、評估結果和衡量成功。
10. 尊重¾人的尊嚴、社會環境和文化敏感性。
11. 協作¾支持初級、次級和三級照護以及其他單位之間建立關係、進行團隊導向工作和協作實踐。
12. 共同產出¾在個人、組織和政策層面上透過與個人和社區的積極合作來產出成效。
13. 具有權利和責任¾所有人都應有期望、行使和尊重。
14. 透過共同當責進行管理¾照護品質和健康成果的管理由照護提供者與當地民眾共同承擔責任。
15. 有據可依的證據¾政策和策略以現有的最佳證據為指導,並以評估可衡量的目標來逐步提供支持,以提高品質和成效。
16. 在整個系統思考的引導下¾將整個衛生系統視為一個整體,並試圖了解其組成部分如何相互影響以及該系統受其以外因素的影響。
17. 符合倫理¾確保在所有介入措施中均能優化照護的風險收益比率,尊重個人做出自主和明智決定的權利、保護隱私權、保護最弱勢群體並確保公平分配資源。
原則之多,驟看之下真讓人眼花撩亂。筆者將此17項核心原則整理歸為四個層面(2表):
表2. 世界衛生組織以人為中心之整合性醫療照護核心原則四層面及其務實作為
|
層 面
|
核心原則
|
務實作為
|
|
1. 範圍
|
全面的、整體性、預防性
|
實踐全人(身、心、靈、社會)、全家、全隊、全程之照護計畫。
|
|
2. 性質
|
目標導向、持久、連續、協調一致、有據可依的證據、在整個系統思考的引導下
|
配合國家醫療系統,以目標導向、實證為據、跨領域及跨機構合作進行規劃之長期照護計畫。
|
|
3. 態度
|
公平、尊重、協作、共同產出、符合倫理
|
執行照護計畫乃遵循醫療倫理、以病人和家屬為相互尊重的合作夥伴,共同決定及實踐照護計畫。
|
|
4. 權責
|
具有權利和責任、賦能、透過共同當責進行管理
|
納入病人和家屬成為醫療團隊的成員,並促進其健康識能的提升,使能享有參與決策和醫療照護的權利及承擔責任。
|
四、能力要求與教育訓練
綜觀各家論述,以人為中心的照護必須做好幾個關鍵性活動:醫病共享決策、納入病人/家屬參與照護,以及教育病人/家屬自主照護。醫療人員除了認知及認同這些活動的重要性之外,還需具備下列各項能力:
(1) Empathy
要能了解病人的憂慮、價值觀和偏好,以及能了解病人的心靈狀況,醫療人員必須具備一種能力(competency),這種能力就是“empathy”。Empathy是由字首“em-”及字根“pathy”串連而成;“em-”與“en-”及“in” 同義,是「內在」的意思,而“pathy”是指「感受」、「情緒」,故empathy就是「了解對方內在情緒的能力」,目前沒有統一的中譯,譯為「理情力」應可接受,而「同理心」則顯然是誤譯。需要理解病人隱藏情緒的醫療人員應對empathy有正確的觀念。Empathy的訓練可經由模擬演練(採用標準化病人或角色扮演)、案例討論及敘事醫學(narrative medicine)等方式來訓練。有關empathy的論述請參閱彰化基督教醫院教學卓越中心教學資源資料庫。16
(2) 醫療敘事能力
雖然empathy的回應技巧(empathic responding)可經由模擬訓練學習,但提升學員「感受或洞悉對方內在情緒」還須要有敘事醫學的教育來養成。敘事醫學的醫療敘事必須經過的思辨過程,也就是嚴謹反思(critical reflection)。嚴謹反思的能力並非一朝一夕可得,而是由淺入深一步一步培養而成。具備嚴謹反思的能力,不但可以提供以人為中心的照護,對於個人的專業素養和診療能力的提升也有助益,是進求卓越的基本而重要的能力。有關敘事醫學的論述請參閱彰化基督教醫院教學卓越中心教學資源資料庫。17
(3) 衛教技巧
衛教是醫療人員擔任教師,教導病人和家屬了解其所患疾病相關的資訊,使能有充分的知識能力(稱為健康識能〔health literacy〕)來參與共享決策、參與醫療照護,以及在充分的支持下自我照護或治療。根據美國衛生及公共服務部醫療照護研究與品質局(Agency for Healthcare Research and Quality, AHRQ)所出版的“The SHARE Approach Essential Steps of Shared Decision making: Quick Reference Guide” 之SDM溝通工具及“AHRQ Health Literacy Universal Precautions Toolkit”均有教導醫療人員如何與病人和家屬溝通、衛教及提升健康識能。18,19
(4) 共享決策能力
以人為中心的照護中醫療人員會主動邀請病人參與決策,在遇上兩項以上成效相當但優缺點不同的合理選項時便應進行共享決策。目前共享決策常被推薦的執行模式包括Glyn Elwyn提出的Three-Talk Model或AHRQ的SHARE Approach。20,21在邀請病人或家屬參與決策、介紹選項的特質和優缺點、探索病人的偏好和價值觀,以及與病人或家屬共同達成決策,都需要特定的溝通技巧,人員若經過訓練,成效會更卓著。此外,如何製作、優化及應用病人決策輔助工具(patient decision aids,PDAs)亦須經由訓練課程才能具備製作或優化之能力及將PDAs應用自如。
五、結語
無論是以「人」為中心或以「病人」為中心的照護,都是要達成全人照護的目的。做好全人照護是醫療機構的責任,包括須訂出明確的政策與程序、營造友善的環境、推動關鍵性計畫(如:共享決策推動計畫、健康識能推動計畫),以及全面性及系統性的醫療人員教育訓練計畫。對醫療人員的教育訓練,最重要的是養成empathy、說故事和嚴謹反思的能力,能看透病人和家屬的內在情緒,感受其感受,並作出善意且合適的回應,使醫病間建立密切的夥伴關係,共同決策以及共同克服診療全程的困難與苦痛。
參考資料
1. Engel G. The need for a new medical model: a challenge for biomedicine. Science 1977;196:129–36.
2. Lines LM, Lepore M, Wiener JM. Patient-centered, person-centered, and person-directed Care. Med Care; 53: 561–3.
3. Starfield B. Is patient-centered care the same as person-focused care? Perm J 2011;15:63–9.
4. Entwistle VA, Watt IS. Treating patients as persons: a capabilities approach to support delivery of person-centered care. Am J Bioeth 2013; 13:29–39.
5. Mead N, Bower P. 2000. Patient-centredness: a conceptual framework and review of the empirical literature. Soc Sci Med 2000; 51:1087–110.
6. Stewart,M. Towards a global de?nition of patient centred care. Br Med J 2001; 322:444–5.
7. Institute of Medicine. Crossing the quality chasm: A new health system for the 21st century. Washington, DC: National Academy Press, 2001.
8. International Alliance of Patients’ Organizations. What is patient-centred healthcare? A review of de?nitions and principles, 2nd ed. London, UK: IAPO, 2007.
9. Leplege A, Gzil F, Cammelli M, Lefeve C, Pachoud B, Ville I. Person-centredness: Conceptual and historical perspectives. Disabil Rehabil 2007; 29: 1555–65.
10. Mezzich J, Snaedal J, van Weel C, Heath I. The international network for person-centered medicine: Background and ?rst steps. World Med J 2009; 55:104–7.
11. Berwick D. What ‘patient-centered’ should mean: Confessions of an extremist. Health Aff 2009; 28: w555–65.
12. McCormack B, Dewing J, McCance T. Developing person-centred care: Addressing contextual challenges through practice development. Online J Issues in Nurs 2011; 16:3.
13. Ahmad N, Ellins J, Krelle H, Lawrie M. Person-centred care: from ideas to action. Bringing together the evidence on shared decision making and self-management support. The Health Foundation 2014.
file:///J:/00.%20PCC%20Case%20Studies/PersonCentredCareFromIdeasToAction.pdf
14. WHO. Guidance on person-centred assessment and pathways in primary care. 2019.
https://apps.who.int/iris/bitstream/handle/10665/326843/WHO-FWC-ALC-19.1-eng.pdf?sequence=17&isAllowed=y
15. WHO. WHO global strategy on people-centred and integrated health services, interim report. 2015.
https://apps.who.int/iris/bitstream/handle/10665/155002/WHO_HIS_SDS_2015.6_eng.pdf;jsessionid=6AF589BF42EFC8B3CD2E1BF81B0FB4CC?sequence=1
16. 陳祖裕。善解人意。六大核心能力主題介紹。彰化基督教醫院教學卓越中心。http://www2.cch.org.tw/layout_4/news_detail.aspx?id=4683&oid=4728&no=28
17. 陳祖裕。敘事醫學。教學方法主題介紹。彰化基督教醫院教學卓越中心。http://www2.cch.org.tw/layout_4/news_detail.aspx?id=4683&oid=4730&no=21
18. AHRQ. SHARE Approach Curriculum Tools. https://www.ahrq.gov/health-literacy/professional-training/shared-decision/tools/index.html
19. AHRQ. Health Literacy Universal Precautions Toolkit, 2nd ed, 2015.
https://www.ahrq.gov/sites/default/files/wysiwyg/professionals/quality-patient-safety/quality-resources/tools/literacy-toolkit/healthlittoolkit2.pdf
20. Elwyn G, Frosch D, Thomson R, Joseph-Williams N, Lloyd A, Kinnersley P, Cording E, Tomson D. Dodd C, Rollnick S, Edwards A, Barry M. Shared decision making: a model for clinical practice. J Gen Intern Med 2012; 27: 1361–7.
21. AHRQ. The SHARE Approach—Essential Steps of Shared Decision Making: Quick Reference Guide. https://www.ahrq.gov/health-literacy/professional-training/shared-decision/tools/resource-1.html
附件檔案:以人為中心的照護 3.0.pdf
|