跨領域團隊合作照護與教育
前言
醫療科技愈益進步的今日,跨領域團隊合作已成為醫療作業的常規。然而,無論是醫學院或教學醫院,對於跨領域團隊合作所需能力的教育訓練卻大多不足,導致醫療品質及病人安全發生許多不必要的事故。全球各地知名的醫療評鑑或指導機構都曾發出警語,如美國的聯合委員會(Joint Commission)提出「溝通不佳導致病人預後不良」;加拿大醫療保護協會(Canadian Medical Protective Association,CMPA)提出「功能不良的團隊溝通不良,增加病安風險」;美國國家醫學研究院(National Academy of Medicine,NAM;原名為Institute of Medicine,IOM)提出「所有醫療專業人員都應被教育為跨領域團隊成員來提供以病人為中心的醫療照護」;世界衛生組織(World Health Organization,WHO)更呼籲:「符合成本效益和效率的醫療照護,必須經由跨領域合作」。雖然跨領域團隊合作照護(Interprofessional Practice,IPP)是醫療的必須過程,而跨領域團隊合作照護教育(Interprofessional Education,IPE)一再被提倡,但許多教師對IPP和IPE仍存有疑問,包括:IPE和IPP到底是什麼?先有IPE還是先有IPP?實行IPE和IPP容易嗎?IPP的範圍包括什麼?本文將對上述這些問題作較詳細的說明。
跨領域團隊合作照護
加拿大跨專業健康協作會(Canadian Interprofessional Health Collaborative,CIHC)對「跨領域團隊合作」(interprofessional collaboration)的定義為:一個醫療照護團隊與病人以參與式協作和協調的方式對健康和社會問題進行共享決策的夥伴關係。而「跨領域團隊合作照護」(interprofessional collaborative practice,與IPP同義,以下統用IPP)則為:一個包括溝通和決策的過程,使團隊的知識和技能具有協同效應。其要素包括:責任、課責、協調、溝通、合作、自信、自主、相互信任和尊重。
IPP團隊的組成以及工作職掌不是自然形成,也不是突發創意,而是依據臨床需求而來。根據WHO在2010年出版的刊物跨專業教育及合作執業之行動框架(Framework for Action on Interprofessional Education and Collaborative Practice)指出,經過近50年的調查,現在有足夠的證據顯示,跨領域專業教育能使合作執業有效,從而優化衛生服務、加強醫療體系及改善醫療結果。因原文附圖較為複雜且未能明確呈現出各元素間的立體相關位置,容易造成判讀上的困難,為使讀者更易明瞭,改以圖1(原圖之簡化版本)示意,原圖請參閱以下網址:
http://apps.who.int/iris/bitstream/10665/70185/1/WHO_HRH_HPN_10.3_eng.pdf?ua=1
圖1最左端是本地醫療需求,原先支離破碎的醫療體系經過IPE並配合醫療人力資源建構,使團隊運作準備妥當,然後執行IPP,便成為強化後的醫療體系,醫療結果得以改善。
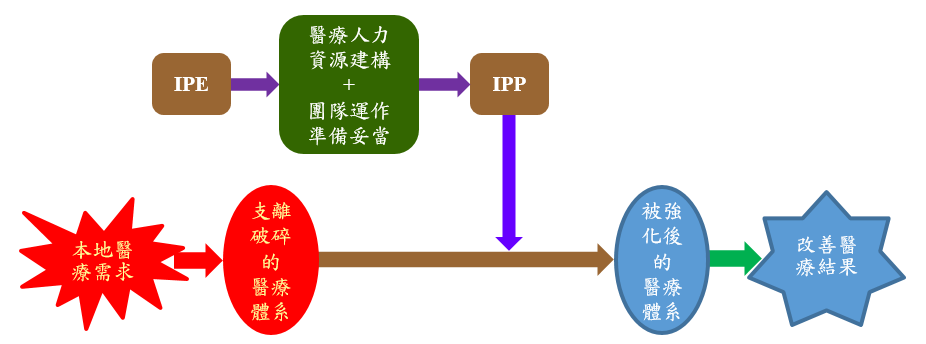
圖1. 世界衛生組織指出,跨領域專業教育能使合作執業有效,從而優化衛生服務、加強醫療體系及改善醫療結果。
以圖1或WHO的原圖所作的說明,看不出事件的先後順序及因果關係,且不太合符邏輯。IPP的倡議源於二十世紀末期,由於醫學科學的進步令許多先前難以處理的疾病可藉由複雜的醫療程序而得以診治。而這些複雜的程序無法以一人之力甚至單一職類或部門能達成,必須經由跨領域團隊共同完成。然而,跨領域團隊合作的訓練卻經常跟不上醫療科技的發展,導致醫療團隊在面對病情複雜的案例時因欠缺默契而造成許多不應發生的病安事件,使醫療結果不如理想,而病安事件的增加在二十世紀末尤為嚴重。NAM在1999年提出“To Err is Human”報告,向全球宣告病安事件是醫療機構病人的主要死因,往後幾年間即激起全球先進國家的醫學研究中心對病人安全議題進行積極研究以建構安全的醫療作業環境。
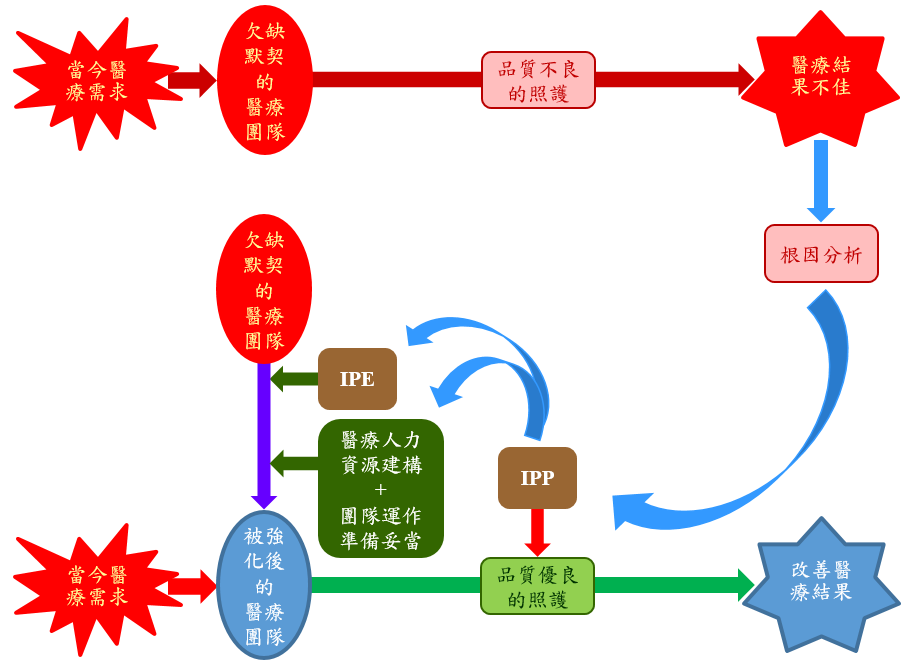
圖2 . 跨領域團隊合作照護與教育之因果關係。
圖2所要呈現的是跨領域團隊合作照護與教育之因果關係。圖的上方是欠缺默契的醫療團隊無法因應當今愈益複雜的醫療需求,導致病安事件頻生及醫療結果不佳。經過根因分析(root cause analysis,RCA,於出現警訊事件時)或失效模式效應分析(failure modes and effects analysis,FMEA,於持續改善時)等檢討改進的程序,發現根本原因或失效模式是醫療團隊的運作欠缺默契,據以訂出提升跨領域團隊合作的作業程序,經由此一程序,使團隊的知識和技能在溝通和決策的過程中產生協同效應。因此,IPP就是遵照跨領域團隊作業程序的臨床診療運作。
在IPP作業程序訂出之後,依其所涉的能力進行人員訓練,完成人力資源建構,形成強化後的醫療團隊,在面對當今的醫療需求應用合宜的IPP作業,提供高品質的醫療照護,改善醫療結果。
跨領域團隊合作教育
什麼是IPE,似乎不容易回答。就連設立於英國的跨專業教育推展中心(Centre for Advancement of Interprofessional Education,CAIPE)在成立15年之後於2002年才拍板定案,而且沒有直接定義,而是以側面陳述:IPE發生在兩個以上專業的人員共同學習、相互學習和相互了解以改善合作和照護品質(“Interprofessional education occurs when two or more professions learn with, from and about each other to improve collaboration and the quality of care.”)。而WHO亦遲在2010年才推出對IPE的相關陳述(亦無正面的定義):IPE發生在兩個以上專業領域的學生相互了解、相互學習和共同學習,使能有效合作和改善照護結果(“Interprofessional education occurs when students from two or more professions learn about, from and with each other to enable effective collaboration and improve health outcomes. ”)。很明顯,WHO是參考(也許可以算是抄襲)CAIPE的陳述,比較明確的差別是將 「共同學習、相互學習和相互了解」(learn with, from and about)改為「相互了解、相互學習和共同學習」(learn about, from and with)。看來WHO的用字比較符合發生的順序,但事實上共同學習、相互學習和相互了解可以同時、重複及交錯地發生,所謂順序根本不成立。因此,WHO的陳述沒有比較好。
細想之下,無論是CAIPE或WHO的陳述都不能算是IPE的定義,因為這些陳述只是說出IPE可能會出現的時機而不是描述IPE的本質。由於IPE是應IPP而生,依據IPP的定義─「遵照跨領域團隊作業程序的臨床診療運作」,便可將IPE定義為「培養醫療人員具備運作IPP的能力」的教育訓練課程。
運作IPP的能力,CAIPE的Huge Barr教授在1998年提出的概念圖─「專業能力三類型」有很明確的呈現(圖3,左圖)。他將專業人的專業能力分為三類:
-
共同能力(common competencies):共同能力是所有醫療專業人員都必須具備的基本能力,依據NAM在2003年(當時稱IOM)的建議,醫療專業人員須具備五種基本能力:(1) 以病人為中心的照護、(2) 實證執業、(3) 資訊科技應用、(4) 品質改善、(5) 跨領域團隊中工作。而最後一項就是CAIPE所推動的跨專業合作能力。
-
個別專業能力(common competencies):個別職類特有的專業能力,是跨領域分工所需的能力。
-
跨專業合作能力(common competencies):就是運作IPP的能力。由美國六個全國性教育機構在2009年共同成立的跨專業教育協作會(Interprofessional Education Collaborative,IPEC)提出執行IPP所需的能力共有四項:(1) 跨專業執業的價值/倫理、(2) 合作執業的角色/責任、(3) 跨專業溝通、(4) 跨專業團隊合作和團隊導向照護(圖4)。這四項能力就是IPE課程的教學目標。

圖3. Barr教授在1998年提出的專業能力三類型。圖左為原圖之中譯,圖右為依三類型能力份量比例及三種能力的相關性作調整的示意圖。
雖然Barr教授的原圖(圖3,左圖)對醫療人員應有能力之鼎足三立已有明確的示意,但筆者認為三種能力的數量的比例並未顯示在圖中。圖3右圖所要呈現的,是共同能力和跨專業合作能力在數量上均不及個別專業能力的十分之一,學習這兩種能力不需要花費太多時間,但卻因涉及病人安全,因而應被視為臨床醫療所必需的核心能力,絕對不能忽略。

圖4. IPEC提出IPP所需的四項能力。(IPEC允許複製使用)
IPEC出版的“Core Competencies for Interprofessional Collaborative Practice: 2016 Update”將此四項能力分別細分為八至十一項次能力(subcompetencies)。
能力1. 跨專業執業的價值/倫理(Value/Ethics = VE):與其他專業人員合作,維持相互尊重和共同價值的氛圍。
VE1:將病人與民眾的利益置於跨專業醫療照護及民眾衛生計畫和政策的中心,目標是促進生命全程的健康和健康平等。
VE2:尊重病人的尊嚴和隱私,同時在提供團隊照護時做好保密。
VE3:包容病人、民眾和醫療團隊文化的多樣性和個別差異。
VE4:尊重其他醫療專業的獨特文化、價值、角色/責任和專業知識,以及這些因素對健康結果的影響。
VE5:工作中能與接受照護者、提供照護者,以及為提供預防和醫療服務和計畫做出貢獻或支持的其他人員合作。
VE6:與病人、家屬和其他團隊成員建立互信的關係(加拿大跨專業協作會CIHC,2010)。
VE7:在團隊照護的貢獻方面表現出高標準的倫理行為和照護品質。
VE8:處理特定於以病人為中心的跨專業照護的倫理難題。
VE9:誠實並廉正地對待病人、家屬、社區和其他團隊成員。
VE10:保持適合於執業範圍的專業能力。
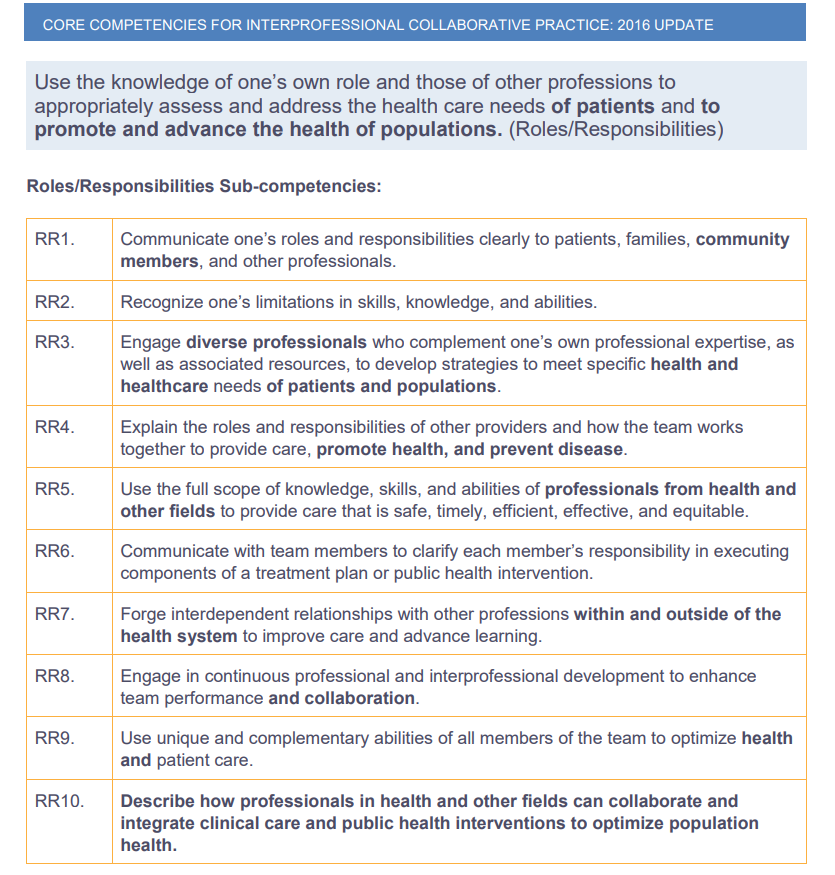
能力2. 角色/職責(Roles/Responsibilities = RR):利用自己和其他專業的知識,正確評估和解決病人健康照護的需求,並推動和促進民眾的健康。
RR1:將自己的角色和責任清楚地傳達給病人、家屬和社區成員和其他專業人員。
RR2:認識到自己在技能、知識和能力方面的局限性。
RR3:納入不同專業人員補充自己的專業知識,以及應用相關資源,制定策略以滿足病人和民眾特定的健康和醫療需求。
RR4:解釋其他照護提供者的角色和責任,以及團隊如何共同合作以提供照護、促進健康和預防疾病。
RR5:利用醫療及其他領域專業人員全方位的知識、技能和能力提供安全、及時、高效、有效和公平的照護。
RR6:與團隊成員溝通,闡明每一成員在治療計畫或公共衛生介入執行部分的責任。
RR7:與其他醫療體系內外的專業建立相互依賴的關係以改善照護和促進學習。
RR8:參與專業和跨專業繼續教育以加強團隊表現和協作。
RR9:使用團隊所有成員獨特和互補的能力來優化健康及病人照護。
RR10:描述醫療和其他領域專業人員如何協作和整合臨床照護和公共衛生介入措施以優化人群的健康。
能力3. 跨專業溝通(Communications = CC):以回應和負責任的態度與病人、家屬、社區和醫療及其他領域專業人員進行溝通,以支持團隊合作來促進和維護健康以及預防和治療疾病。
CC1:選擇有效的溝通工具和技術,包括訊息系統和溝通科技,以促進討論和互動,增強團隊功能。
CC2:與病人、家屬、社區成員和醫療團隊成員以可以理解的形式溝通訊息,盡可能避免專業特有的術語。
CC3:向參與病人照護及民眾健康改善的團隊成員以自信、清晰和尊重的態度表達自己的知識和見解,致力確保其對訊息、治療、照護決策及民眾健康計畫和政策有共同的理解。
CC4:積極傾聽,並鼓勵其他團隊成員提出想法和意見。
CC5:對團隊成員的團隊表現提供及時、敏感、有指導意義的回饋,亦以尊重的態度回應其他團隊成員的回饋。
CC6:對特定困難情況、重要談話或衝突使用合宜且尊重的言語。
CC7:認知個人的獨特性(經驗水平、專業知識、文化、權力和醫療團隊中的等級制度)如何有助於有效溝通、衝突解決和正向的跨專業工作關係(多倫多大學,2008)。
CC8:在以病人為中心的照護和民眾健康計畫和政策中溝通團隊合作的重要性。
能力4. 團隊和團隊合作(Teams/Teamwork = TT):應用關係建立價值和團隊動力學原則使不同團隊角色發揮效能,藉以計劃、執行和評估安全、及時、高效、有效和公平的以病人/民眾為中心的照護和民眾健康計畫和政策。
TT1:描述團隊發展的過程以及有效團隊的角色和實踐。
TT2:對倫理原則達成共識,指引團隊工作的各個層面。
TT3:促成醫療和其他專業人員參與以病人為中心和以民眾為重點的問題解決方案。
TT4:整合醫療和其他專業的知識和經驗,以告知健康和照護決定,同時尊重病人和社區的價值及其對照護的優先選擇/排序。
TT5:應用領導力來支持協作執業和團隊效能。
TT6:讓自己和其他人員參與建設性地處理有關醫療和其他專業人員以及病人、家屬和社區成員之間產生的價值、角色、目標和行動方面的分歧。
TT7:為預防和醫療照護有關的結果與其他專業、病人和社區分享課責。
TT8:為改善個人和團隊的表現而反映個人和團隊的表現。
TT9:使用流程的改善來提升跨專業團隊合作和團隊導向的服務、計畫和政策的有效性。
TT10:應用可用的證據來告知有效的團隊運作和團隊導向執業。
TT11:在團隊及不同場域不同團隊角色中有效地表現。
IPE的課程設計者可以參考上述IPEC提出的IPP四項能力及其子能力訂出學習目標來設計相關課程。多倫多大學的跨專業教育中心(Centre for Interprofessional Education, University of Toronto)將IPE的學習歷程分為三個階段:暴露(exposure)─引言(introduction)、浸入(immersion)─發展(development)、勝任(competence)─進入執業(entry-to-practice)。這樣的分類主要是表達IPE須在不同時期循序漸進地學習。筆者認同這樣的分類,但稍有不同的詮釋:暴露是指以視、聽和討論等方式讓學習者了解IPP的價值/倫理、角色/責任,以及溝通和團隊合作的原理和技巧。浸入則是指模擬訓練及由教師在旁指導下的實際參與團隊運作,體驗如何運用溝通和團隊合作的技巧。勝任則是在完訓後的能力持續提升執行IPP的能力,除了由專業人員自行反思和改進之外,訓練機構還須提供繼續學習的機會。
結語
在進入21世紀之後,IPP已成為醫療服務必要的照護程序,而IPE和相關的人力資源建構則是IPP成功與否的決定性因素。然而,仍有許多教學醫院的IPE推動計畫仍不成熟,導致IPP效果不如理想。歐美國家已相繼成立推動IPE發展的組織,訂出許多指引來協助教學單位發展課程,在台灣還未有自己的IPE指引之前,我們可參考CAIPE及IPEC等出版的刊物作為課程設計的依據。
附註
值得參考的網頁:
http://placementconnect.coventry.ac.uk/images%5Ccategory%5Cnews%5CCAIPE_Interprofessional_Education_Guidelines_2016.pdf
https://www.tamhsc.edu/ipe/research/ipec-2016-core-competencies.pdf
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3081249/
https://interprofessional.ucsf.edu/core-principles-interprofessional-practice
附件:IPEC所訂之跨專業合作執業核心能力。來源:IPEC Core Competencies for Interprofessional Collaborative Practice: 2016 Update.(IPEC允許複製使用)



【筆者免責聲明:本文內容純屬個人意見,僅提供參考並歡迎不同想法激盪。】
附件檔案:CTE_跨領域團隊合作照護與教育.pdf
|